O HPV, epidêmico em todo o mundo, pode provocar verrugas nos genitais externos e estar relacionado à etiologia do câncer no colo uterino,vagina, vulva e ânus, assim como no pênis.
O vírus HPV ( human papilloma vírus – vírus papiloma humano) é responsável por infecção genital freqüente em todo o mundo e implica em problemas sérios de ordem física e emocional, seja pela sua presença ou pela complexidade e tempo necessários para o tratamento e/ou resolução. Alguns estudos citam o HPV como a DST mais freqüente no mundo todo.
 Pertence ao grupo das doenças classificadas de sexualmente transmissíveis (DST – doença sexualmente transmissível), pois é de propagação principalmente sexual: está relacionada a hábitos e costumes sexuais. Quando me perguntam se é possível a sua transmissão de qualquer outra maneira, não consigo ter uma resposta clara e definitiva. Há a possibilidade de transmissão não sexual – vertical (contaminação fetal na gravidez/parto), auto e hetero-inoculaçaõ e eventualmente através de materiais de uso comum (toalhas, roupas).
Pertence ao grupo das doenças classificadas de sexualmente transmissíveis (DST – doença sexualmente transmissível), pois é de propagação principalmente sexual: está relacionada a hábitos e costumes sexuais. Quando me perguntam se é possível a sua transmissão de qualquer outra maneira, não consigo ter uma resposta clara e definitiva. Há a possibilidade de transmissão não sexual – vertical (contaminação fetal na gravidez/parto), auto e hetero-inoculaçaõ e eventualmente através de materiais de uso comum (toalhas, roupas).
São conhecidos mais de 100 tipos diferentes do HPV, sendo que cerca de 50 deles podem contaminar a região anogenital (região anal e genital). Eles são classificados numericamente.
Alguns se associam ao condiloma genital (verrugas genitais) ou a alterações celulares leves (no colo uterino), que não progridem para o câncer: são os denominados de HPV de baixo-risco, também designado de grupo A em exame específico.
Por outro lado, outros tipos de HPV, tais como os de número 16, 18, 31, 33 e 35, freqüentemente se associam a lesões mais avançadas, precursoras do câncer, e são encontrados na maioria dos casos de carcinoma (câncer) invasor do colo uterino: pertencem ao grupo de alto-risco, ou grupo B.
Enquanto que as verrugas são palpáveis pela própria paciente, motivando rápida procura de orientação médica, lesões de colo e vagina não são percebidas pela paciente e evoluem silenciosamente, de modo traiçoeiro.
O tumor de colo uterino é causa freqüente de morte entre mulheres de baixo nível sócio econômico, que não recebem assistência médica adequada, a despeito de se tratar de um tipo singular de câncer, verdadeiramente passível de prevenção.
Em países desenvolvidos há programas de prevenção de câncer ginecológico, com a realização periódica de exames; em casos de resultados alterados, as pacientes são convocadas para orientação e tratamento.
Em clínica privada é praticamente inexistente o carcinoma cervical, considerando as pacientes com HPV que fazem acompanhamento ginecológico regular.
Calcula-se que haja cerca de vinte milhões de pessoas infectadas pelo vírus HPV nos Estados Unidos.
E como se “pega” o HPV? Quais são as suas formas de transmissão? Isso é o que veremos a seguir.
A transmissão do HPV
 O HPV é contraído principalmente através da relação sexual. A contaminação não-sexual através da saliva é rara, mas pode ocorrer, assim como a infecção fetal durante a gravidez/parto, também de ocorrência excepcional.
O HPV é contraído principalmente através da relação sexual. A contaminação não-sexual através da saliva é rara, mas pode ocorrer, assim como a infecção fetal durante a gravidez/parto, também de ocorrência excepcional.
O que chama a atenção é o fato de que mulheres virgens com exercício sexual sem penetração, também podem se infectar pelo HPV, indicando que o contato genital externo é suficiente para a aquisição do vírus.
O principal fator de risco para a infecção pelo HPV é o número de parceiros durante a vida. Alguns pesquisadores mais pessimistas avaliam em cerca de 80 a 85% o risco de contaminação pelo HPV em mulheres heterossexuais sexualmente ativas.
A verruga genital não é uma DST de transmissão convencional, devido ao fato de que a infecção latente e a sub-clínica são as formas mais comuns do HPV genital. Isso dificulta o rastreamento do HPV, ou seja, identificar de onde veio a contaminação.
Exemplificando, temos a situação da mulher infectada que pode estar desenvolvendo uma doença de um vírus que estava latente (escondido) há muitos anos. Ilustra essa história, a paciente que há alguns anos não tem sexo compartilhado, assim como a situação em que a mulher apresenta a doença evidente, e os exames do primeiro e único parceiro sexual não conseguem detectar o vírus. Nessa segunda circunstância, o vírus pode estar nele latente, o que acontece num elevado percentual de casos, estando infectante, porém sem doença ativa.
A prevalência do HPV é maior em jovens sexualmente ativos. Entre mulheres, o pico de incidência está entre 20 e 24 anos, com estimativas de que até 50% dessa população esteja contaminada. A prevalência reduz agudamente em mulheres após os 30 anos. Essa redução é provavelmente devido ao menor número de parceiros sexuais e diminuição da exposição ao vírus, paralelamente ao fato de que os ectrópios (“feridinhas”) cervicais também reduzem com a idade, reduzindo a vulnerabilidade da mulher a infecções.
HPV tem cura?
Inúmeras publicações científicas afirmam que não existe qualquer procedimento médico que erradique o HPV, mas que na maioria dos casos a infecção viral desaparece espontaneamente num período de 1 a 2 anos, o que confere imunidade protetora e duradoura para o subtipo viral específico.
Entretanto, como não tivemos nenhum único caso de câncer do colo uterino nos últimos 15 anos, considerando as pacientes com diagnóstico de HPV que foram tratadas, isso nos sugere que o tratamento adequado seja eficiente para erradicar a infecção.
Reforça ainda a nossa teoria o fato da raridade de ocorrência do câncer cervical em mulheres com assistência médica oportuna e, por outro lado, a elevada incidência de câncer cervical em populações carentes.
 Porque então estaria também toda a literatura médica pertinente indicando tratamentos e apresentando os seus resultados, se ninguém acreditasse na cura terapêutica?
Porque então estaria também toda a literatura médica pertinente indicando tratamentos e apresentando os seus resultados, se ninguém acreditasse na cura terapêutica?
É possível sim que muitas das mulheres que estamos tratando tivessem evolução espontânea para a cura se apenas fossem acompanhadas com observação clínica (Papanicolau, colposcopia e biópsias, se necessárias). Mas como identificar com precisão os casos que evoluiriam para o câncer cervical? E como garantir que essas mulheres com o diagnóstico do HPV façam o seguimento clínico rigoroso e evitem a transmissão viral para outras pessoas? Será que o tratamento está colaborando para reduzir a sua transmissibilidade?
De toda maneira, é importante apresentar alguns dados de literatura: a despeito da correlação entre o HPV de alto-risco e o câncer do colo uterino, 80% das infecções são transitórias, assintomáticas e somem sem qualquer tratamento. Quando isso ocorre, as alterações celulares (demonstrado pelo Papanicolau) relacionadas ao vírus, regridem espontaneamente e não mais se identifica o HPV no colo. A regressão espontânea de lesões cervicais relacionadas à presença do HPV é menor conforme aumenta a gravidade das lesões.
As verrugas
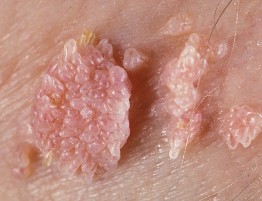
As verrugas genitais, também denominadas de condiloma acuminado , são o resultado da infecção pelo HPV. Esses mesmos vírus, porém outros tipos numéricos, podem causar verrugas em outras partes do corpo, tais como mãos e plantas dos pés.
Na genitália associam-se sobretudo aos tipos de baixo-risco, mas é usual a associação de vários tipos virais, inclusive com os de alto-risco.
A infecção genital pelos subtipos não-genitais do HPV é extremamente rara e ocorre principalmente em crianças. Essa é portanto, um modo não-sexual de transmissão.
As verrugas genitais são manifestações clínicas de replicação viral ativa e a sua presença é diagnóstica da presença do HPV, dispensando a feitura de qualquer exame adicional para a confirmação diagnóstica.
Quando no homem, o condiloma acuminado é popularmente denominado de “crista de galo”.
Avaliação inicial das verrugas
O diagnóstico da verruga genital baseia-se no aspecto das lesões. Geralmente têm contorno acuminado (ver sinônimo), têm textura elástica, flexível, são várias e não são pigmentadas. Freqüentemente assintomáticas, mas podem se apresentar com coceira, sangramento e desconforto.
Podem se localizar em qualquer região do monte de Vênus (púbis), vulva, períneo e região perianal da mulher. No homem, no pênis, bolsa escrotal, períneo e também perianal. A presença da infecção viral no escroto é essencial para a compreensão da prevenção, que não abordaremos no momento.
A biópsia em geral só é realizada quando as verrugas não respondem ou pioram durante o tratamento, quando são pigmentadas, endurecidas ou o diagnóstico não for de certeza.
A vulvoscopia (exame dos lábios genitais com lentes de aumento – o colposcópio – e uso de alguns líquidos específicos) pode auxiliar na visualização das lesões ditas sub-clínicas (não vistas a olho nu).
O HPV cérvico-vaginal e o câncer
Câncer, carcinoma, tumor maligno e neoplasia maligna são sinônimos.
A infecção de vagina e colo uterino, pela própria localização, esconde-se de quem a tem. Evolui insidiosamente, sem qualquer manifestação clínica relevante e, quando descoberta, já pode estar em estágio avançado do carcinoma. Para ser identificada, somente com o exame ginecológico periódico.
Na consulta ginecológica de rotina, usualmente colhe-se o Papanicolau (colpocitologia oncótica), que só identifica o HPV quando já existe alteração celular patente, desencadeada pela infecção viral.
O Papanicolau, chamado pelos americanos de Pap smear , e por aqui simplesmente como Papa , é o estudo de células obtidas pela descamação do colo, coletadas com uma espátula de madeira aplicada sobre o colo com movimentos circulares e uma escovinha que é inserida na endocérvice (canal cervical, comunicação entre o corpo do útero e a vagina, por onde escoa o sangue menstrual e trajeto do espermatozóide para dentro da cavidade uterina). É também denominado de “colpocitologia oncótica”. Herdou o nome de Papanicolau de seu precursor.
Um exame mais acurado e mais precoce para o diagnóstico do HPV é a colposcopia (exame do colo e vagina com um sistema de lentes de aumento – o colposcópio faz as vezes de um microscópio do colo), que as inúmeras publicações científicas não recomendam que seja realizada de rotina, pelo elevado custo. Entretanto, no Brasil, a situação é inversa, em que a colposcopia é de custo menor que os exames específicos definitivos para a presença do HPV, conforme veremos abaixo.
Ela pode ser simplificada com o uso de ácido acético a 2 ou 3% e a observação a “olho nu” das paredes vaginais e da cérvice uterina, que ficam com aspecto esbranquiçado quando presente o HPV. Essa maneira mais simples é relativamente eficiente, apesar de não substituir a colposcopia.
Porém, o diagnóstico definitivo é realizado pelo exame de captura híbrida (CH), exame específico para a confirmação da presença do HPV, indicado em alguns casos. A CH permite identificar o tipo e a quantidade de vírus presente, características ainda de valor discutível.
Entretanto, em nosso meio ainda é exame de custo muito elevado. Ao contrário, nos EUA alguns serviços recomendam a realização da CH sempre que diante de alteração do Papanicolau, dispensando a colposcopia, por ser esta mais cara.
Outro exame empregado é o da hibridização in situ, para confirmar a presença do vírus, como método alternativo para a CH.
O período de latência entre a exposição inicial ao HPV e o desenvolvimento do carcinoma cervical pode ir de meses a anos. Embora seja possível a progressão rápida, a média desse período é de quase 15 anos. Ou seja, usualmente a mulher tem bastante tempo para se tratar, antes que a infecção pelo HPV evolua para câncer.
Co-fatores no desenvolvimento do câncer do colo uterino
A incidência relativamente pequena de mulheres com HPV que evoluem com lesões precursoras de câncer do colo uterino sugere que outros fatores possam estar implicados no processo carcinogênico, ou seja, que induzem ao desenvolvimento do tumor maligno.
Algumas mulheres carregam o HPV por anos, com seqüelas mínimas, enquanto que outras rapidamente evoluem para neoplasia cervical. Os pesquisadores acreditam que a transformação maligna seja também influenciada por fatores independentes, sexuais ou não.
O fumo, ativo ou passivo, é um dos fatores associados à malignização do colo uterino. Afora ação local de metabólitos da nicotina nos tecidos cervicais, o fumo reduz a resposta imunológica do indivíduo. Fumantes têm duas vezes mais o câncer do colo uterino. Quanto maior o número de cigarros/dia, maior o risco.
Contracepção hormonal oral, após cinco anos de uso, está relacionada a uma maior incidência de câncer in situ (inicial) e do carcinoma invasor do colo. Uma das explicações, a ser confirmada, é a de que mulheres com contracepção hormonal protegem-se menos com o uso de preservativos.
Existe também uma relação da paridade: quanto maior o número de gestações de termo, maior o risco de neoplasia cervical. Talvez pela maior incidência de ectopia cervical (“feridinhas” no colo uterino) nessas mulheres, o que aumenta o risco de malignidades.
As condições imunológicas da mulher também interferem na resolução do HPV. Mulheres infectadas pelo vírus HIV (o vírus da AIDS), principalmente aquelas com contagem de células CD4 menores que 200 células/mm ³ , têm uma maior incidência de infecção por HPV e de alterações celulares pré-malignas do colo uterino. Daí ser rotina a solicitação do teste anti-HIV nas portadoras de HPV. Porém, a infecção pelo HPV é muito mais freqüente que a pelo vírus HIV.





11 Comments
joselia
18 de julho de 2011
Meu Deus, mas que doenças são essas? Horríveis
Dr Francisco
19 de julho de 2011
Olá Josélia, pois é, podem ser graves mesmo, mas tem como prevenir-se como evitar múltiplos parceiros e usar preservativos.
andreia
6 de novembro de 2011
boa tarde eu vendo estas fotos estes comentarios resulvi deixar um comentario apareceu umj veruga ao lado de minha vagina mas longe dura na cor de minha pele sera ki pode ser a doença como faço pra saber se é nao doi nao sangra nada oke devo fazer
Dr Francisco
17 de novembro de 2011
Olá Andréia.
Para o diagnóstico preciso é necessária que a verruga seja extirpada sob anestesia local no consultório de seu médico e mandada para ser analisada. Se for decorrente de infecção por HPV e não houver outras lesões, deve usar preservativos por 6 meses para que o ciclo viral termine. Importante se tiver parceiro fixo pedir para que ele procure um médico, se o mesmo também tiver verrugas, ele deve ser tratado e neste caso provavelmente sua infecção é realmente uma DST.
Boa sorte.
Mariana R.
8 de dezembro de 2011
Boa tarde. Então, há cerca de uma semana apareceu uma bolinha bem na beirada dos grandes lábios. Essa bolinha é de aparência flácida, meio vermelhinha e a princípio eu achei que era uma alergia. Ela não dói nem me deu corrimento, não tive nenhum dos sintomas descritos acima. Tenho namorada mas ela não tem nenhum tipo de DST, então o que pode ser? Tenho o costume de dormir sem calcinha, mas não imagino que uma bactéria cause essa bolinha por uma semana. Pra ser mais específica, a aparência é de uma picada de inseto. Pode me ajudar?
Dr Francisco
18 de janeiro de 2012
Olá Mariana,
Suas perguntas por alguma razão que ainda não descobri passaram-se desapercebidas, me desculpe não ter respondido e imagino que agora já tenha resposta as suas perguntas e tenha resolvido. Mas de qualquer forma vou fazer alguns comentários. Lesões de vulva são muito comuns e podem aparecer mesmo em pacientes que nunca tiveram relações sexuais. Primeiramente vale lembrar que mesmo em relações com mulheres se houver contato com a área contaminada obviamente poderá haver contágio do HPV e o aparecimento das verrugas. As verrugas normalmente são características, mas em estadios iniciais, realmente elas não ser pequenas e avermelhadas. Pelo hábito de se tocar ao banho ou higiene a paciente costuma identificar se algo que não estava ali apareceu e queixa-se com seu médico. Muitas vezes em áreas de pelos essas lesões podem ser foliculites que são conhecidas como “pelo encravado” que formam bolhinhas que crescem podendo parecer como abcessos ou não. Existem também milhares de glândulas na entrada da vagina que podem ter seus ductos “entupidos” causando cistos.
Grande abraço.
Mariana R.
8 de dezembro de 2011
Ah, uma outra pergunta que eu gostaria de fazer é se quando se tem esse tipo de verruga genital como é a aparência? Mesmo no comecinho ela já se parece com uma “crista de galo”? E essas verrugas SEMPRE são constraídas através da relação sexual? Pois se a resposta for sim para as duas perguntas, então felizmente posso descartar a hipótese de ser uma verruga genital, pois como disse antes não há possibilidades do meu problema ser uma doença sexualmente transmisível e a aparência é beeeeem diferente de uma verruga! Obrigada desde já. 🙂
Mariana R.
8 de dezembro de 2011
E você me aconselha a não ter mais relações sexuais com minha namorada enquanto a bolinha não sumir?
Esqueci de mencionar que duas semanas antes dela aparecer eu fui ao ginecologista e ela me informou que tudo estava bem comigo.
Mariana R.
8 de dezembro de 2011
Tenho 15 anos só pra constar, desculpe tantos comentários!
deusa
14 de abril de 2012
ola boa noite, sabe apareceram umas 3 verrugas de uma a umaem minhas partes intimas, estou em uma lugar onde medico e dificil asseço, situaçao horrivel. e tenho quase serteza de ser esse hpv,primeiro uma, uns dias depois outra, sei q tem 3, esta me preocupando pode me dizer algo..obrigada
Dr Francisco
30 de abril de 2012
Olá Deusa,
Verrugas genitais precisam ser pesquisadas, isto é, há necessidade de uma avaliação médica, serem biopsiadas para certificar do diagnóstico. Junto com o HPV, pode aparecer outras doenças sexualmente transmissíveis como sífilis, aids. O colo do útero também tem que ser investigado pois alguns tipos de HPV são os causadores de infecções de colo que podem levar ao câncer do colo do útero. Lembre-se de colher se papanicolau.
Write a comment: